Lupus ban đỏ: Nguyên nhân, triệu chứng và cách điều trị
Nội dung bài viết
Lupus ban đỏ hệ thống là một trong những bệnh lý tự miễn thường gặp nhất. Biểu hiện của bệnh đa dạng và hiện diện ở hầu hết các cơ quan trong cơ thể. Vì vậy, bệnh nhân có thể đến khám vì nhiều triệu chứng khác nhau ở nhiều chuyên khoa. Diễn tiến của bệnh thay đổi từ âm thầm qua nhiều năm đến diễn tiến cấp tính, nặng thậm chí là tử vong. Hãy cùng Thạc sĩ, Bác sĩ Nguyễn Thị Ngọc Sang tìm hiểu nguyên nhân, triệu chứng, cách điều trị lupus ban đỏ qua bài viết sau đây nhé!
Tổng quan về bệnh Lupus ban đỏ
Lupus ban đỏ hệ thống (Systemic Lupus Erythematosus – SLE) là một bệnh tự miễn mãn tính không rõ nguyên nhân. Nó có thể ảnh hưởng đến bất kỳ cơ quan nào của cơ thể. Các bất thường về miễn dịch, đặc biệt là sản xuất một số kháng thể kháng nhân (ANA), là một đặc điểm nổi bật của bệnh.1
Bệnh nhân có các đặc điểm lâm sàng khác nhau, từ tổn thương nhẹ như ở khớp, da đến các tổn thương đe dọa tính mạng như thận, huyết học hoặc hệ thần kinh trung ương. Sự không đồng nhất về mặt lâm sàng của SLE và thiếu các đặc điểm hoặc xét nghiệm tiên lượng bệnh đặt ra một thách thức chẩn đoán cho bác sĩ lâm sàng.1
Chẩn đoán SLE thường dựa trên các đặc điểm lâm sàng và xét nghiệm sau khi loại trừ các chẩn đoán phân biệt. Trong trường hợp không có tiêu chuẩn chẩn đoán SLE, tiêu chuẩn phân loại SLE thường được các bác sĩ lâm sàng sử dụng làm hướng dẫn để giúp xác định một số đặc điểm lâm sàng nổi bật khi thực hiện chẩn đoán. Các xét nghiệm huyết thanh học rất quan trọng trong việc gợi ý khả năng mắc SLE, với một số kháng thể ví dụ axit deoxyribonucleic chống chuỗi kép [anti-dsDNA] và anti-Smith [anti-Sm], kháng thể kháng nhân [ANA].1
Điều trị tất cả các bệnh nhân bằng hydroxychloroquine hoặc thuốc sốt rét khác. Đối với bệnh nhẹ có thể dùng NSAIDs nếu cần. Sử dụng corticosteroids cho SLE mức độ hoạt động vừa hoặc nặng và dùng thuốc ức chế miễn dịch khác phối hợp. Sử dụng corticosteroids ở liều thấp nhất có thể và các thuốc khác kiểm soát viêm để duy trì lui bệnh.2
Nguyên nhân Lupus ban đỏ
Nguyên nhân của bệnh lupus ban đỏ hệ thống vẫn chưa được biết rõ và gồm nhiều yếu tố phối hợp. Điều này giúp giải thích rằng trên thực tế chúng ta sẽ gặp nhiều cơ chế sinh bệnh và theo sau đó là biểu hiện lâm sàng khác nhau của thể bệnh này. Do đó, trong tương lai, SLE có thể được phân loại thành các nhóm nhỏ theo các bất thường về đường di truyền và sinh học cùng cơ chế thay vì dựa trên các biểu hiện lâm sàng và các bất thường huyết thanh học như hiện nay.1
Một vài yếu tố đã được chứng minh rằng chúng góp phần vào cơ chế sinh bệnh của SLE. Chúng bao gồm: yếu tố di truyền, yếu tố nội tiết tố và yếu tố môi trường. Nguyên nhân được hiểu rõ nhất cho đến hiện tại là bất thường quá trình miễn dịch đã tạo ra các kháng thể gây bệnh.1 3
Yếu tố di truyền
Khiếm khuyến trong quá trình điều hòa tạo yếu tố phiên mã đóng vai trò quan trọng trong cơ chế bệnh sinh. Ngoài ra, còn có thể bất thường ở con đường điều hòa sau phiên mã, chỉnh sửa ARN thông tin, nối đoạn gen và chỉnh sửa protein. Nhìn chung, ngoại trừ đột biến TREX1 hiếm gặp hoặc thiếu hụt các thành phần ban đầu của bổ thể, không có sự bất thường gen đơn lẻ nào là nguy cơ cao dẫn đến SLE.1
Do vậy, cần có sự kết hợp nhiều gen nhạy cảm hoặc sự hiện diện gen nhạy cảm và không có gen bảo vệ thì mới có khả năng cho phép bệnh phát triển, phối hợp với yếu tố môi trường và thay đổi vi môi trường.4 5
Cho đến nay, ít nhất 100 locus đa gen và 30 dạng đơn gen làm tăng nguy cơ mắc bệnh SLE và kiểu hình giống SLE.6Tuy nhiên, hiện tại vẫn chưa rõ làm thế nào những khiếm khuyết đơn gen này dẫn đến SLE. Hơn nữa, một số khiếm khuyết di truyền này, chẳng hạn như thiếu hụt bổ thể, đã được tìm thấy ở những người không mắc bệnh.1Tỷ lệ đồng mắc lupus là 25% ở trẻ sinh đôi cùng trứng. Và 5% ở trẻ sinh đôi khác trứng.
Yếu tố nội tiết
Chức năng điều hòa miễn dịch của estradiol, testosterone, progesterone, dehydroepiandrosterone (DHEA), và các hormone tuyến yên, bao gồm prolactin, đã ủng hộ giả thuyết rằng chúng điều chỉnh tỷ lệ mắc và mức độ nghiêm trọng của SLE. Phụ nữ có xu hướng tạo ra nhiều tự kháng thể dẫn đến SLE. Do đó, tần suất gặp SLE ở phụ nữ nhiều hơn, đặc biệt phụ nữ trẻ.1
Bất thường miễn dịch
Bệnh nhân SLE có rất nhiều rối loạn miễn dịch. Tuy nhiên, lí do của những bất thường này chưa được rõ ràng. Trong đó, có những bất thường là nguyên phát mang tính chất di truyền và có những bất thường thứ phát. Tuy nhiên, đến hiện tại vẫn chưa thể chia rõ ràng theo mỗi bất thường. Một vài bất thường liên quan đến hoạt động của bệnh. Trong khi số còn lại mang tính chất giai đoạn không hằng định suốt thời gian bệnh.1
SLE là bệnh lý nguyên phát với các rối loạn trong điều hòa miễn dịch. Những rối loạn này do cơ thể đã mất khả năng dung nạp với tất cả tự kháng nguyên của chúng. Vì vậy, đã tạo ra một phản ứng tự miễn dịch quá mức. Các tự kháng thể này thường tồn tại nhiều năm trước khi triệu chứng đầu tiên của bệnh xuất hiện.7
Trong đó, quá trình thực bào và loại trừ các phức hợp miễn dịch, tế bào hoại tử, tế bào được chết theo chu trình bị lỗi. Vì vậy phức hợp miễn dịch, tự kháng nguyên tồn tại rất nhiều trong SLE.8Nhiều khiếm khuyết này gây ra một loạt các sự kiện. Bắt đầu là sự phân hủy tế bào bất thường và kết thúc bằng việc sản xuất các tự kháng thể.
Kháng thể axit deoxyribonucleic chống chuỗi kép (anti ds DNA) là một trong những bất thường miễn dịch của bệnh. Không những thế xét nghiệm này có thể dương tính ở cả người bình thường không bệnh. Nhưng thường các phòng xét nghiệm có ngưỡng xét nghiệm để có thể định hướng phân biệt người khỏe mạnh hay hướng đến bệnh nhân SLE. Vì nhóm bệnh nhân SLE có xu hướng tạo nhiều kháng thể hơn người khỏe mạnh.9
Yếu tố môi trường
Môi trường có thể có một vai trò trong căn nguyên của SLE thông qua ảnh hưởng của nó đối với hệ thống miễn dịch.1
- Vi rút có thể kích thích tế bào đặc hiệu kháng nguyên trong hệ miễn dịch. Đặc biệt là vi rút EBV (Epstein-Barr virus). Trên nghiên cứu cho thấy trẻ em bị SLE thì nhiễm EBV có thể là một sự kiện khởi phát dẫn đến SLE trên lâm sàng.10
- Một số bằng chứng hạn chế cho thấy rằng nhiễm trùng do vi khuẩn có thể kích hoạt tăng hoạt động miễn dịch và viêm. Điều này dẫn đến các triệu chứng lupus trầm trọng hơn.11
- Tia cực tím (UV): kích thích tế bào sừng tiết ra nhiều chất kích thích tế bào B tạo kháng thể. Tia UV còn kích thích quá trình tự miễn do ảnh hưởng đến quá trình xử lý kháng nguyên và kích hoạt đại thực bào.
- Bụi silica có thể làm tăng nguy cơ phát triển SLE. Bụi này có trong bột tẩy rửa, đất vật liệu gốm, xi măng và khói thuốc lá.
- Dị ứng với thuốc, đặc biệt kháng sinh được ghi nhận nhiều hơn ở nhóm SLE so với nhóm khỏe mạnh.
- Không ghi nhận mối liên quan rõ ràng giữa SLE và việc sử dụng thuốc nhuộm tóc, son môi, tiếp xúc với dung môi nghề nghiệp, thuốc trừ sâu hoặc uống rượu.
- Hút thuốc lá là một yếu tố nguy cơ phát triển SLE.
Triệu chứng của bệnh Lupus ban đỏ
Mặc dù căn nguyên chính xác của SLE chưa rõ ràng, nhưng biểu hiện lâm sàng của SLE là qua trung gian trực tiếp hoặc gián tiếp bởi sự hình thành kháng thể và tạo ra các phức hợp miễn dịch.
Bệnh diễn tiến phức tạp, có thể rầm rộ hoặc âm thầm qua nhiều tháng hoặc nhiều năm với những triệu chứng không điển hình. Các triệu chứng có thể liên quan đến bất kỳ cơ quan nào trong cơ thể, tiến triển thành từng đợt, đợt sau nặng hơn đợt trước và gây tổn thương gần như toàn bộ các cơ quan trong cơ thể. Trong trường hợp nặng, bệnh có thể đe dọa tính mạng bệnh nhân.1
Triệu chứng cơ thể
Các triệu chứng về cơ thể như mệt mỏi, sốt và sụt cân có ở hầu hết bệnh nhân SLE tại một số thời điểm trong suốt quá trình của bệnh.
Mệt mỏi
Đây là than phiền phổ biến nhất. Triệu chứng này không phản ánh mức độ bệnh thường liên quan đến trầm cảm, rối loạn giấc ngủ và đau cơ xương.12
Sốt
Biểu hiện của đợt cấp ở hơn 50% bệnh nhân. Khó khăn trên lâm sàng là phân biệt sốt do bệnh hay do các nguyên nhân khác. Trong đó, đặc biệt là do nhiễm trùng. Không có đặc điểm cụ thể nào có thể hỗ trợ chỉ ra sốt do bệnh bùng phát. Nên đánh giá kĩ bệnh nhân và tiếp cận điều trị tích cực khi bệnh nhân có sốt.13
Đau cơ
Triệu chứng này tương đối phổ biến, ngược lại yếu cơ nặng hoặc viêm cơ ít phổ biến hơn.
Thay đổi cân nặng
Thường xuyên gặp ở bệnh nhân SLE. Sụt cân hay gặp ở trước khi được chẩn đoán SLE. Sụt cân có thể do giảm thèm ăn, tác dụng phụ của thuốc, do bệnh đường tiêu hóa. Tăng cân có thể do giảm albumin máu, hay là tác dụng phụ của điều trị với glucocorticoid.
Viêm khớp và đau khớp
Xảy ra hơn 90% và thường là một trong những biểu hiện sớm nhất. Viêm khớp có xu hướng nhiều khớp, đối xứng và di chuyển sang các khớp khác. Mức độ đau thường vừa phải, ít gây mòn khớp và hiếm khi gây biến dạng khớp.
Biểu hiện da
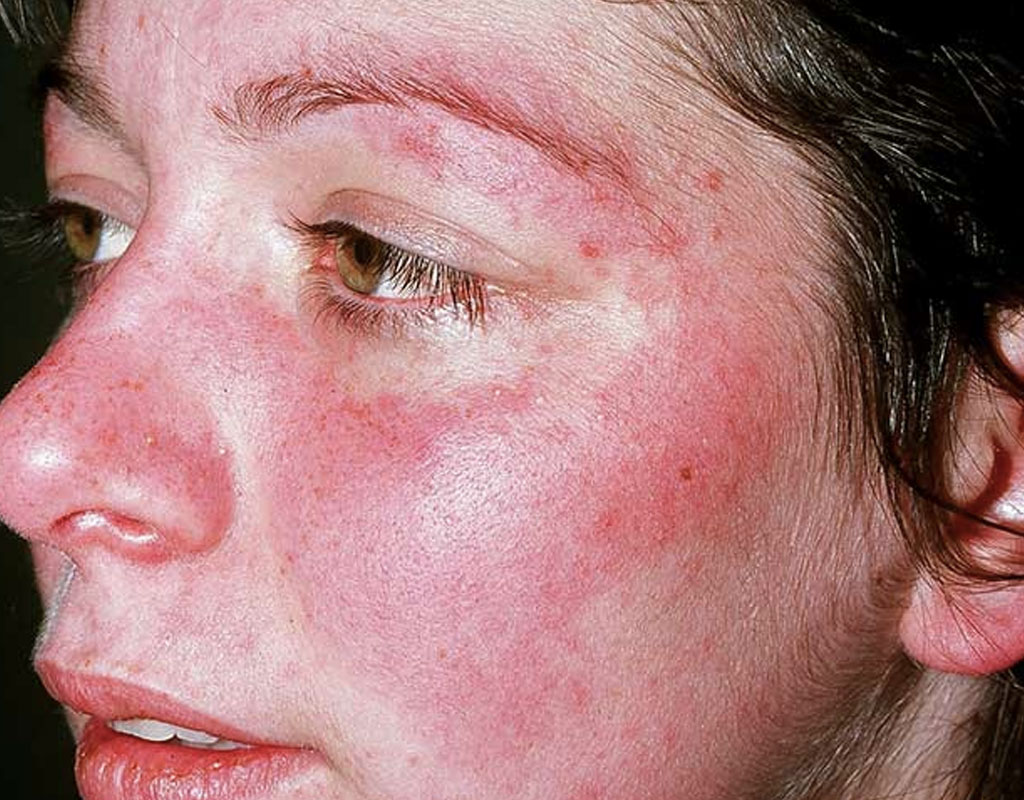
Hầu hết bệnh nhân sẽ có tổn thương da và niêm mạc tại một số thời điểm bệnh. Tổn thương phổ biến nhất là hồng ban cánh bướm. Đây là dạng hồng ban dạng đỏ phân bố trên má và mũi nhưng không có ở rãnh mũi má. Một vài tổn thương khác như tổn thương dạng đĩa, nốt phẳng hoặc sần ở vùng da hay tiếp xúc ánh sáng, nhạy cảm với ánh sáng, loét niêm mạc vùng họng miệng.
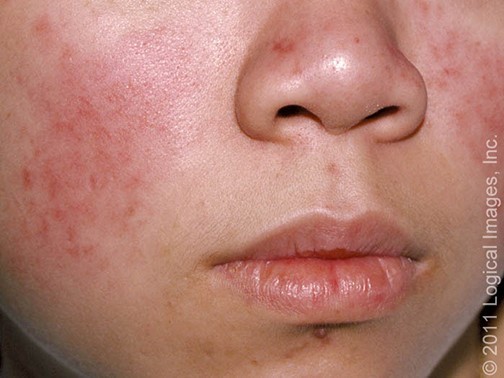
Rụng tóc
Rụng tóc lan tỏa hay từng mảng hay gặp ở giai đoạn bùng phát của SLE.

Tim và mạch máu
Tổn thương tim thường gặp, có thể liên quan đến màng ngoài tim, cơ tim, van tim, hệ thống dẫn truyền và động mạch vành. Bao gồm các biểu hiện: viêm màng ngoài tim, tràn dịch màng tim, viêm nội tâm mạc, viêm cơ tim, bệnh mạch vành. Hội chứng Raynaud do co thắt mạch ở các ngón tay và chân làm ngón có màu nhợt và tím. Tỉ lệ viêm mạch ở bệnh nhân SLE 11 – 36%, đặc điểm lâm sàng cũng thay đổi do có thể ảnh hướng đến các mạch máu mọi kích thước. Vi mạch máu hay bị tổn thương nhất thường biểu hiện dưới dạng tổn thương da. Bên cạnh đó, huyết khối kể cả động mạch và tĩnh mạch cũng có thể gặp ở bệnh nhân SLE.14
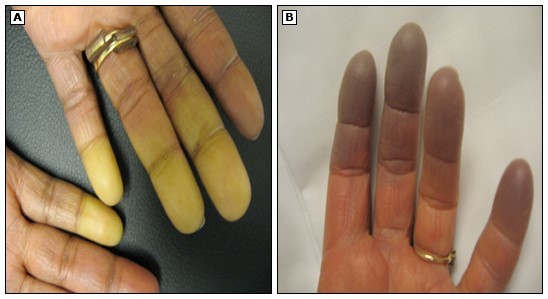
Biểu hiện thận
Biện hiện thận có ở khoảng 50% bệnh nhân. Biểu hiện này có thể gặp ở bất kỳ thời điểm nào và có thể là triệu chứng duy nhất của SLE. Có thể lành tính và không triệu chứng hoặc tiến triển và gây tử vong. Các biểu hiện hay gặp bao gồm protein niệu (thường gặp nhất), trụ niệu do các trụ hồng cầu hoặc bạch cầu, tăng huyết áp và phù. Vì vậy, việc tầm soát định kỳ sự hiện diện của bệnh viêm thận lupus bằng phân tích nước tiểu, định lượng protein niệu và ước tính mức lọc cầu thận là một phần quan trọng trong việc điều trị lâu dài bệnh nhân SLE.15
Biểu hiện đường tiêu hóa
Biểu hiện này có ở khoảng 40% bệnh nhân. Các triệu chứng có thể hiện diện ở hầu hết cơ quan dọc ống tiêu hóa. Bao gồm: viêm thực quản, giả tắc ruột, viêm tụy cấp, viêm mạch mạc treo ruột, thiếu máu cục bộ, viêm phúc mạc,…
Biểu hiện phổi
Bao gồm viêm màng phổi (có hay không có tràn dịch), viêm phổi, bệnh phổi kẽ, tăng áp phổi và xuất huyết phế nang,… Những triệu chứng này nên được đặc biệt chú ý và cần phân biệt với triệu chứng nhiễm trùng.
Biểu hiện thần kinh và tâm thần
Bao gồm đột quỵ, co giật, rối loạn chức năng nhận thức (kích động, mê sảng, thay đổi ý thức) và bệnh thần kinh ngoại biên.
Biểu hiện huyết học
Cả 3 dòng tế bào máu (hồng cầu, bạch cầu, tiểu cầu) đều có thể bị ảnh hưởng. Bệnh nhân có thể chỉ có thiếu máu nhẹ trong tình trạng viêm mãn tính cho đến thiếu máu tán huyết mức độ nặng. Bạch cầu thường giảm, trong đó còn có thể do tình trạng nhiễm trùng chồng lấp và do dùng thuốc ức chế miễn dịch. Giảm tiểu cầu ít khi nghiêm trọng. Tuy nhiên, thỉnh thoảng vẫn gặp trường hợp giảm tiểu cầu mức độ nặng cần truyền tiểu cầu và điều trị ngay.
Mắt
Bất kỳ cấu trúc nào của mắt đều có thể bị ảnh hưởng. Trong đó, viêm kết mạc, viêm giác mạc là phổ biến nhất. Tiếp theo là bệnh mạch máu võng mạc. Ít gặp hơn là bệnh thần kinh thị giác, bệnh ký màng bạch, viêm màng bồ đào, viêm mống mắt.
Biểu hiện sản khoa
Các biểu hiện sản khoa bao gồm mất thai ở giai sớm và muộn. Ở bệnh nhân có kháng thể kháng phospholipid, nguy cơ sảy thai tái phát tăng lên. Mang thai có thể thành công đặc biệt là sau 6 đến 12 tháng lui bệnh. Mặc dù đang đạt được giai đoạn lui bệnh tốt, nhưng trong giai đoạn mang thai và sau sinh, bệnh nhân thường vào những đợt cấp. Nên bắt đầu mang thai khi đạt được lui bệnh và sau khi đã tham khảo ý kiến bác sĩ chuyên khoa và bác sĩ Sản khoa.
Trong thời kỳ mang thai, bệnh nhân cần được theo dõi chặt chẽ các dấu hiệu về đợt cấp hoặc các triệu chứng huyết khối, nên được theo dõi bởi đội ngũ bác sĩ đa chuyên khoa và thảo luận với nhau để đạt được kết cục tốt nhất cho cả mẹ và thai.
Chẩn đoán bệnh Lupus ban đỏ
Chẩn đoán SLE nên được nghĩ đến khi bệnh nhân có bất kì dấu hiệu và triệu chứng nào ở các cơ quan. Đặc biệt ở những bệnh nhân nữ, trong độ tuổi sinh sản. Tuy nhiên, SLE giai đoạn sớm có thể giống với các bệnh mô liên kết (hoặc không mô liên kết) khác. Bao gồm viêm khớp dạng thấp nếu có triệu chứng khớp nổi bật. Nên được thăm khám đầy đủ triệu chứng và thực hiện các xét nghiệm thường quy để chẩn đoán. Bao gồm:16
- Các kháng thể kháng nhân (ANA) và kháng thể kháng chuỗi kép (anti dsDNA).
- Công thức máu toàn phần.
- Xét nghiệm nước tiểu.
- Xét nghiệm hóa sinh bao gồm enzyme thận và gan.
Trong thực hành, bệnh thường được chẩn đoán dựa trên Tiêu chuẩn chẩn đoán theo SLICC 2012 bao gồm:17
Tiêu chuẩn lâm sàng
- Lupus da cấp tính.
- Lupus da mạn tính.
- Loét miệng (cần loại trừ nguyên nhân khác như nhiễm trùng, Herpes, do thức ăn, chấn thương, bệnh trào ngược dạ dày thực quản,…).
- Rụng tóc không có sẹo: tóc yếu, gãy, rụng lan tỏa, loại trừ các nguyên nhân khác (dinh dưỡng, hormone, nhiễm nấm…).
- Viêm khớp: sưng, viêm, tràn dịch ít nhất 2 khớp, cứng khớp ít nhất 30 phút vào buổi sáng.
- Viêm đa màng: tràn dịch màng phổi, màng tim (loại trừ các nguyên nhân khác như nhiễm trùng, hội chứng Dressler).
- Thận: tỉ lệ protein niệu/creatinin niệu hay xét nghiệm protein niệu 24 giờ chứng minh protein niệu 24 giờ ít nhất 500 mg hay trụ hồng cầu.
- Biến chứng thần kinh: biểu hiện đa dạng như động kinh, loạn thần, viêm tủy, viêm đa dây TK ngoại biên,… Cần loại trừ các nguyên nhân khác.
- Thiếu máu tán huyết.
- Giảm bạch cầu < 4G/L hoặc giảm lympho < 1 G/L, hoặc giảm TC < 100 G/L.
Tiêu chuẩn miễn dịch
- ANA dương.
- Anti-dsDNA dương.
- Kháng thể kháng phospholipid: bất kì kháng đông lupus, anti-Cardiolipin IgM/IgG, anti-Beta2-Glycoprotein 1 IgM/IgG dương.
- Giảm bổ thể: C3, C4, CH50.
- Coombs trực tiếp (không có tán huyết) dương.
Tiêu chuẩn chẩn đoán Lupus
Chẩn đoán Lupus khi có ít nhất 4 tiêu chuẩn. Trong đó có ít nhất 1 tiêu chuẩn lâm sàng và 1 tiêu chuẩn miễn dịch, hoặc có viêm thận lupus (bằng chứng giải phẫu bệnh + ANA/anti- dsDNA dương tính).
Điều trị Lupus ban đỏ
Nguyên tắc chung18
- Đánh giá mức độ nặng của bệnh.
- Điều trị bao gồm 3 gian đoạn: giai đoạn tấn công, củng cố và giai đoạn điều trị duy trì.
- Cần cân nhắc cẩn thận giữa lợi ích và tác dụng phụ của mỗi loại thuốc trong quá trình điều trị.
Điều trị cụ thể18
Thuốc kháng viêm không steroid
Thuốc kháng viêm không steroid được sử dụng trong những trường hợp lupus kèm viêm đau khớp, sốt và những tình huống viêm nhẹ các màng tự nhiên nhưng không kèm tổn thương các cơ quan quan trọng. Những bệnh nhân đang có biến chứng viêm thận nên tránh dùng. Đánh giá kỹ tác dụng phụ (viêm loét dạ dày, nhiễm độc gan, suy thận,…) trước khi các bác sĩ lâm sàng kê đơn NSAID cho bệnh nhân bị lupus.
Hydroxychloroquine
Hydroxychloroquine đáp ứng tốt với các trường hợp có ban, nhạy cảm với ánh sáng, đau hoặc viêm khớp, biến chứng ở mắt rất hiếm (theo dõi: khám mắt 1 lần/ năm).
Liệu pháp glucocorticoid
Liều thuốc và đường dùng phụ thuộc tình trạng bệnh. Đường uống thường sử dụng trong tình trạng nhẹ, có thể dùng đường tĩnh mạch nếu tình trạng nặng. Chỉ định đường tĩnh mạch: lupus ban đỏ có đe dọa tính mạng như có tổn thương thần kinh, giảm tiểu cầu, thiếu máu tán huyết, tổn thương thận tiến triển nhanh, tổn thương thần kinh nặng. Trong quá trình sử dụng corticoid trong khoảng thời gian đầu cần giảm liều nhanh. Sau đó giảm liều tiếp theo chậm dần. Theo dõi sát và duy trì liều thấp nhất khi đạt được đáp ứng và tiến tới ngừng corticoid khi bệnh nhân ổn định.
Liệu pháp dùng các thuốc ức chế miễn dịch khác
Chỉ định: Lupus ban đỏ thể nặng có khả năng đe dọa tính mạng như viêm cầu thận cấp nặng, có tổn thương thần kinh, giảm tiểu cầu và thiếu máu huyết tán hoặc lupus không đáp ứng với corticoid hoặc xuất hiện tác dụng phụ nặng của corticoid.
Liều dùng: có nhiều loại thuốc có thể sử dụng đơn độc hoặc phối hợp với nhau, hoặc với corticoid. Các tác nhân được sử dụng phổ biến là cyclophosphamide, azathioprine, methotrexate, mycophenolate.
Chế phẩm sinh học
Rituximab (MabThera) là kháng thể đơn dòng được phê duyệt điều trị Lupus. Thuốc ức chế tế bào B với liều mỗi năm một lần gồm hai đợt mỗi đợt truyền hai lần cách nhau hai tuần. Trước khi điều trị bệnh nhân lupus ban đỏ hệ thống cần sàng lọc lao, viêm gan và các bệnh nhiễm khuẩn nặng.
Điều trị không dùng thuốc18
Chủ yếu áp dụng đối với thể nhẹ. Những hoạt động bệnh nhân nên thực hiện bao gồm:
- Nghỉ ngơi, tránh tiếp xúc trực tiếp với ánh sáng, dự phòng nhiễm khuẩn, tìm hiểu rõ về bệnh.
- Bệnh nhân cũng cần có lối sống lành mạnh, tránh thức khuya, lo âu, stress.
- Bên cạnh đó, không hút thuốc lá. Có chế độ ăn giàu vitamin D và calci cũng giúp hỗ trợ kiểm soát tình trạng bệnh.
- Bệnh nhân nên duy trì thói quen tập thể dục hàng ngày phù hợp với tình trạng sức khỏe.
Ngoài ra, một số trường hợp tổn thương suy thận nặng có thể phải lọc máu hoặc ghép thận.
Tiên lượng bệnh Lupus ban đỏ
Tiên lượng bệnh thay đổi phụ thuộc vào tiến triển và thể bệnh:18
- Thể cấp: bệnh thường tiến triển nhanh, gây nhiều nhiều tổn thương cơ quan và thậm chí là tử vong sau vài tháng.
- Thể mạn: thể bệnh này thường tiến triển chậm, tiên lượng tốt hơn.
- Thể bán cấp: tiến triển từng đợt trên nền bệnh ổn định. Đợt sau thường ngày càng nặng dần. Tình trạng bệnh có thể nặng thêm nếu bệnh nhân đang có thai, nhiễm khuẩn, chấn thương, phẫu thuật, stress, lạm dụng thuốc. Thời gian sống trung bình 5 – 10 năm.
Bệnh lupus ban đỏ hệ thống thường gặp, biểu hiện đa dạng ở nhiều chuyên khoa. Hiện tại, một số cơ sở y tế tại Việt Nam cập nhật điều trị bệnh nhân Lupus theo những phác đồ cập nhật nhất trên thế giới với sự phối hợp giữa hai thuốc cơ bản là corticoid, thuốc kháng sốt rét và các nhóm thuốc ức chế miễn dịch mới. Vì vậy, hãy tuân thủ theo phác đồ điều trị và sự hướng dẫn của nhân viên y tế để giảm thiểu nguy cơ diễn tiến nặng, vô đợt bùng phát của bệnh và có thể sống an toàn với bệnh lupus.
Nguồn tham khảo / Source
Trang tin y tế YouMed chỉ sử dụng các nguồn tham khảo có độ uy tín cao, các tổ chức y dược, học thuật chính thống, tài liệu từ các cơ quan chính phủ để hỗ trợ các thông tin trong bài viết của chúng tôi. Tìm hiểu về Quy trình biên tập để hiểu rõ hơn cách chúng tôi đảm bảo nội dung luôn chính xác, minh bạch và tin cậy.
-
Epidemiology and pathogenesis of systemic lupus erythematosushttps://www.medilib.ir/uptodate/show/4669
Ngày tham khảo: 11/10/2022
-
Overview of the management and prognosis of systemic lupus erythematosus in adultshttps://www.medilib.ir/uptodate/show/4675
Ngày tham khảo: 11/10/2022
-
Systemic lupus erythematosus: epidemiology, pathophysiology, manifestations, and managementhttps://pubmed.ncbi.nlm.nih.gov/24034070/
Ngày tham khảo: 11/10/2022
-
Epigenetics in the pathogenesis of systemic lupus erythematosushttps://journals.lww.com/co-rheumatology/Abstract/2013/09000/Epigenetics_in_the_pathogenesis_of_systemic_lupus.3.aspx
Ngày tham khảo: 11/10/2022
-
Genes, epigenetic regulation and environmental factors: Which is the most relevant in developing autoimmune diseases?https://www.sciencedirect.com/science/article/abs/pii/S1568997211002424?via%3Dihub
Ngày tham khảo: 11/10/2022
-
New Horizons in the Genetic Etiology of Systemic Lupus Erythematosus and Lupus-Like Disease: Monogenic Lupus and Beyondhttps://www.mdpi.com/2077-0383/9/3/712/htm
Ngày tham khảo: 11/10/2022
-
Development of Autoantibodies before the Clinical Onset of Systemic Lupus Erythematosushttps://www.nejm.org/doi/full/10.1056/NEJMoa021933
Ngày tham khảo: 11/10/2022
-
Sources of autoantigens in systemic lupus erythematosushttps://journals.lww.com/co-rheumatology/Abstract/2005/09000/Sources_of_autoantigens_in_systemic_lupus.3.aspx
Ngày tham khảo: 11/10/2022
-
Laboratory testing for the diagnosis, evaluation, and management of systemic lupus erythematosus: Still more questions for the next generations: A Tribute and Thanks and in Memory of my mentor: Henry G. Kunkelhttps://www.sciencedirect.com/science/article/abs/pii/S1521661616302674?via%3Dihub
Ngày tham khảo: 11/10/2022
-
An increased prevalence of Epstein-Barr virus infection in young patients suggests a possible etiology for systemic lupus erythematosus.https://www.jci.org/articles/view/119856/pdf
Ngày tham khảo: 11/10/2022
-
Bacterial infections in lupus: Roles in promoting immune activation and in pathogenesis of the diseasehttps://www.sciencedirect.com/science/article/pii/S2589909020300459?via%3Dihub
Ngày tham khảo: 11/10/2022
-
Fatigue in systemic lupus erythematosus: contributions of disordered sleep, sleepiness, and depressionhttps://pubmed.ncbi.nlm.nih.gov/17143980/
Ngày tham khảo: 11/10/2022
-
Morbidity and mortality in systemic lupus erythematosus during a 10-year period: a comparison of early and late manifestations in a cohort of 1,000 patientshttps://journals.lww.com/md-journal/Fulltext/2003/09000/Morbidity_and_Mortality_in_Systemic_Lupus.2.aspx
Ngày tham khảo: 11/10/2022
-
Thrombosis in Systemic Lupus Erythematosus: Role of Impaired Fibrinolysishttps://www.thieme-connect.de/products/ejournals/abstract/10.1055/s-0033-1334484
Ngày tham khảo: 11/10/2022
-
Renal damage is the most important predictor of mortality within the damage index: data from LUMINA LXIV, a multiethnic US cohorthttps://academic.oup.com/rheumatology/article/48/5/542/1786342?login=false
Ngày tham khảo: 11/10/2022
-
Clinical manifestations and diagnosis of systemic lupus erythematosus in adultshttps://www.uptodate.com/contents/clinical-manifestations-and-diagnosis-of-systemic-lupus-erythematosus-in-adults?search=lupus%20ban%20%C4%91%E1%BB%8F%20h%E1%BB%87%20th%E1%BB%91ng&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1#H2215760526
Ngày tham khảo: 11/10/2022
-
Derivation and validation of the Systemic Lupus International Collaborating Clinics classification criteria for systemic lupus erythematosushttps://onlinelibrary.wiley.com/doi/epdf/10.1002/art.34473
Ngày tham khảo: 11/10/2022
-
BỘ Y TẾ - HƯỚNG DẪN CHẨN ĐOÁN VÀ ĐIỀU TRỊ CÁC BỆNH CƠ XƯƠNG KHỚP https://youmed.vn/tin-tuc/wp-content/uploads/2022/09/huong-dan-chan-doan-va-dieu-tri-cac-benh-co-xuong-khop.pdf
Ngày tham khảo: 11/10/2022